- انواع نارسایی کلیه
- علائم عمومی نارسایی کلیه
- علائم نارسایی حاد کلیه (AKI)
- علائم نارسایی مزمن کلیه (CKD)
- علائم نارسایی کلیه در کودکان
- تشخیص نارسایی کلیه
- عوامل خطر ابتلا به نارسایی کلیه
- مراحل نارسایی کلیوی
- روشهای درمان هر مرحله از نارسایی مزمن کلیوی
- پیشگیری و عدم عود نارسایی کلیوی
- چشم انداز و پروگنوز
- جمع بندی
- سوالات متداول
شیوع نارسایی مزمن کلیه در سطح جهانی به طور قابل توجهی افزایش یافته است. تخمینها نشان میدهند که حدود 10-15% جهانی دچار درجاتی از نارسایی کلیه هستند. این آمار در کشورهای با درآمد پایین و متوسط به دلیل دسترسی کمتر به خدمات بهداشتی و مراقبتهای پیشگیرانه بیشتر است.
شیوع نارسایی کلیه در مناطق مختلف جهان متفاوت است. در کشورهای توسعه یافته مانند ایالات متحده و اروپا، به دلیل تشخیص و گزارش بهتر بیماری ,میزان شیوع بیشتر است.
این در حالیست که در کشورهای در حال توسعه نیز شیوع نارسایی کلیه بالا است، اما اغلب به دلیل کمبود دسترسی به خدمات پزشکی این آمار به درستی گزارش نمیشود.
در دهههای اخیر، به دلیل افزایش عوامل خطر مانند دیابت و چاقی , شیوع نارسایی کلیه افزایش یافته است
.از دیگر علل افزایش شیوع نارسایی کلیه , بهبود در تشخیص و مدیریت بیماریها است.
نارسایی کلیه یکی از بیماریهای جدی و پیچیده است که علائم آن میتواند به مرور زمان و به طور تدریجی ظاهر شود.
این علائم بسته به مرحله بیماری و نوع نارسایی (حاد یا مزمن) متفاوت هستند. در ادامه، به شرح مفصل علائم نارسایی کلیه در افراد مختلف میپردازیم.
انواع نارسایی کلیه
نارسایی کلیه به دو نوع حاد و مزمن تقسیم میشود.
نارسایی کلیه حاد یک اختلال ناگهانی است که در مدت زمان کوتاهی رخ میدهد و اغلب ناشی از عواملی همچون کاهش جریان خون به کلیهها، آسیب مستقیم به بافت کلیه یا انسداد در سیستم دفع ادرار است.
این نوع نارسایی معمولاً با درمان مناسب قابل برگشت است، اما در صورت عدم رسیدگی میتواند منجر به عوارض جدی و حتی مرگ شود.
در مقابل، نارسایی کلیه مزمن به تدریج و در طول ماهها یا سالها توسعه مییابد و معمولاً نتیجه بیماریهای زمینهای مانند دیابت، فشار خون بالا یا بیماریهای مزمن کلیوی است. در این حالت، عملکرد کلیهها به مرور زمان کاهش یافته و ممکن است به مرحلهای برسد که نیاز به دیالیز یا پیوند کلیه باشد.
نارسایی حاد کلیه (AKI)
نارسایی حاد کلیه زمانی رخ میدهد که به صورت ناگهانی (در عرض چند ساعت تا چند روز ) عملکرد کلیهها به سرعت کاهش یابد. علل مختلفی میتواند منجر به ایجاد این نوع از نارسایی شود
علل نارسایی حاد کلیه
- پره رنال (Pre-renal)
کاهش جریان خون به کلیهها به دلیل عواملی مانند کاهش شدید حجم خون (مثلاً به دلیل خونریزی یا کم آبی)، شوک، نارسایی قلبی، یا انسداد شریانهای کلیوی میتواند باعث نارسایی حاد کلیه شود.
- رنال (Renal)
آسیب مستقیم به بافت کلیه به دلیل عفونتهای شدید (مانند گلومرولونفریت)، مواد سمی، داروهای خاص (مانند بعضی آنتی بیوتیکها و داروهای ضد التهاب غیر استروئیدی)، یا بیماریهای خودایمنی میتواند به نارسایی حاد کلیه منجر شود.
- پست رنال (Post-renal)
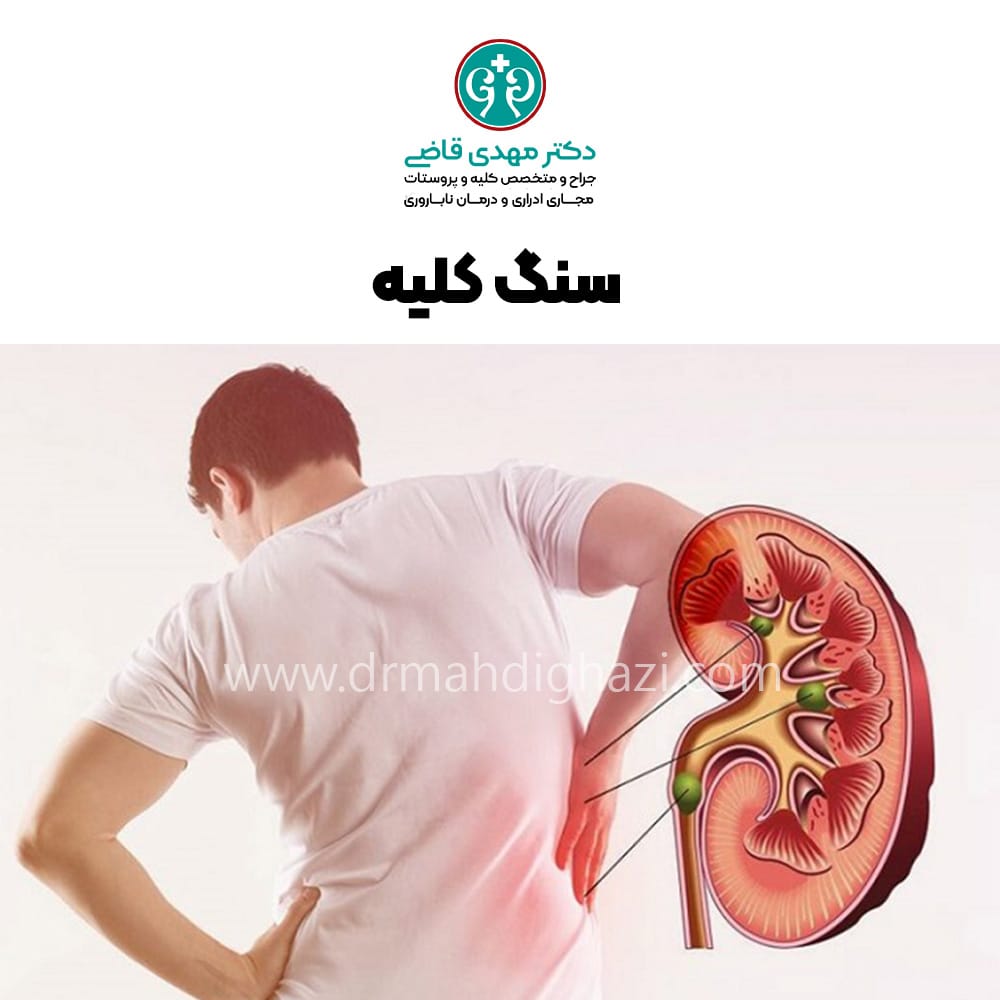
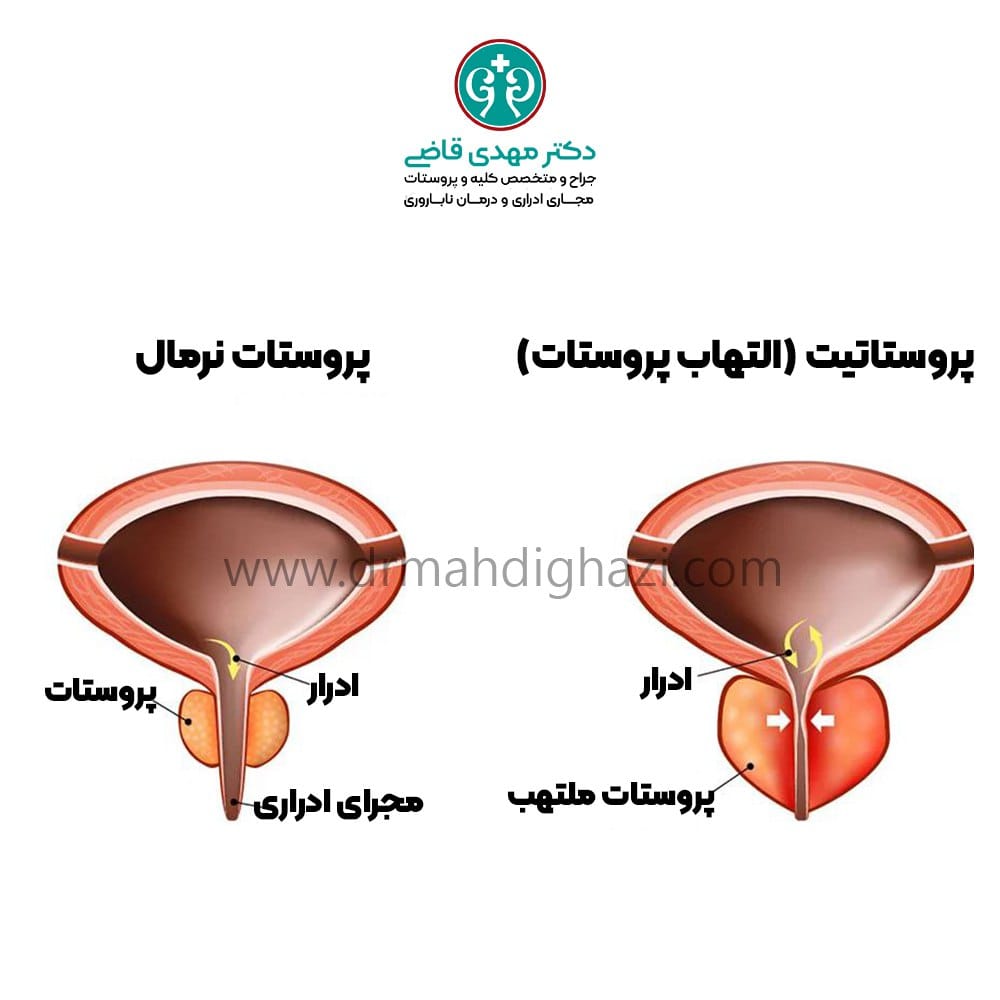
انسداد مسیر خروجی ادرار، مثلاً به دلیل سنگ کلیه، تومورها، یا پروستات بزرگ شده، میتواند باعث تجمع ادرار در کلیهها و نارسایی حاد کلیه شود.
نارسایی مزمن کلیه (CKD)
زمانی که عملکرد کلیهها به صورت تدریجی و پیشرونده , طی ماهها تا سالها کاهش یابد نارسایی مزمن کلیه رخ میدهد. این نوع نارسایی میتواند به حدی پیشرفت کند که به مراحل انتهایی برسد و کلیه به طور کامل عملکرد خود را از دست بدهد و دیالیز یا پیوند کلیه ضرورت یابد.
علل نارسایی مزمن کلیه
- دیابت
شایعترین علت نارسایی مزمن کلیه است. دیابت میتواند به عروق خونی کوچک در کلیهها آسیب بزند.
- فشار خون بالا
فشار خون بالا میتواند به عروق خونی کلیهها آسیب رسانده و باعث نارسایی مزمن شود.
- گلومرولونفریت
التهاب گلومرولها که فیلترهای کوچک در کلیهها هستند.
- بیماریهای پلی کیستیک کلیه
یک بیماری ارثی که باعث تشکیل کیستهای متعدد در کلیهها میشود.
عفونتهای مکرر و شدید میتواند به بافت کلیه آسیب بزند.
- مصرف طولانی مدت برخی داروها
مصرف طولانی مدت داروهایی مانند NSAIDs میتواند به نارسایی کلیه منجر شود.
علائم عمومی نارسایی کلیه
علائم نارسایی کلیه نشاندهنده اختلال جدی در عملکرد این اندام حیاتی هستند.
کلیهها وظیفه تصفیه خون، دفع مواد زائد و تنظیم تعادل مایعات و الکترولیتها در بدن را بر عهده دارند.
در صورت کاهش عملکرد کلیهها، سموم و مایعات اضافی در بدن تجمع پیدا میکنند و این مسئله میتواند بر سیستمهای مختلف بدن تأثیر منفی بگذارد.
بروز علائم در این بیماری معمولاً تدریجی است و توجه به آنها در مراحل اولیه، نقش حیاتی در پیشگیری از پیشرفت بیماری و عوارض جدیتر دارد.
علائم عمومی نارسایی کلیه معمولا شامل موارد زیر می شود :
1. خستگی و ضعف عمومی
یکی از نشانههای اصلی نارسایی کلیه، احساس خستگی و ضعف شدید است. این حالت ناشی از تجمع سموم در بدن به دلیل کاهش کارایی کلیهها است. علاوه بر این، کاهش تولید هورمون اریتروپویتین توسط کلیهها میتواند منجر به کمخونی شود. کمخونی، به دلیل کاهش اکسیژنرسانی به بافتها، احساس ضعف و خستگی را تشدید میکند.
2. تورم (ادم)
تجمع مایعات اضافی در بدن یکی از نتایج مستقیم عملکرد ضعیف کلیهها است. این تجمع بهصورت تورم یا پفکردگی در پاها، مچها و اطراف چشمها ظاهر میشود. ادم ممکن است باعث ناراحتی و محدودیت حرکتی شود و نشاندهنده عدم تعادل مایعات در بدن است.
3. تغییرات در الگوی ادرار
نارسایی کلیه میتواند تغییراتی در الگوی ادرار ایجاد کند. این تغییرات شامل کاهش یا افزایش غیرعادی حجم ادرار، تیرگی رنگ ادرار و وجود کف در آن است که نشانه دفع غیرطبیعی پروتئین است. در موارد پیشرفتهتر، وجود خون در ادرار نیز ممکن است مشاهده شود که معمولاً نشاندهنده آسیب جدی کلیه یا عفونت است.
علائم نارسایی حاد کلیه (AKI)
نارسایی حاد کلیه (Acute Kidney Injury) یک وضعیت پزشکی جدی است که به کاهش ناگهانی و شدید عملکرد کلیهها اشاره دارد. این اختلال میتواند به سرعت پیشرفت کند و باعث تجمع سموم و مواد زائد در بدن شود. برخلاف نارسایی مزمن، علائم AKI معمولاً بهطور ناگهانی بروز میکنند و نیاز به تشخیص سریع و درمان فوری دارند.
شناسایی علائم این بیماری میتواند از عوارض جدیتر، مانند آسیب دائمی به کلیهها یا سایر ارگانهای حیاتی، جلوگیری کند.
علائم شایع نارسایی حاد کلیه به صورت زیر است :
1. کاهش ناگهانی حجم ادرار
یکی از اولین و مشخصترین علائم نارسایی حاد کلیه، کاهش شدید و ناگهانی حجم ادرار است. این کاهش ممکن است به دلیل کاهش جریان خون به کلیهها، انسداد مجاری ادراری یا آسیب به بافتهای کلیه رخ دهد. در چنین شرایطی، عدم دفع کافی ادرار میتواند به سرعت منجر به تجمع مایعات و مواد سمی در بدن شود.
2. تهوع و استفراغ
تجمع سریع سموم و مواد زائد در خون، که ناشی از اختلال در تصفیه خون توسط کلیهها است، میتواند سیستم گوارشی را تحت تأثیر قرار دهد. این وضعیت اغلب منجر به بروز تهوع و استفراغ شدید میشود که ممکن است با ضعف و بیاشتهایی همراه باشد.
3. درد در ناحیه پهلو یا کمر
درد شدید در ناحیه پهلو یا کمر یکی دیگر از علائم نارسایی حاد کلیه است. این درد ممکن است ناشی از انسداد مجاری ادراری (مانند وجود سنگ کلیه) یا عفونت باشد. درد پهلو یا کمر معمولاً بهصورت ناگهانی و شدید بروز کرده و میتواند با سایر علائم همراه شود.
4. کاهش هوشیاری و سردرگمی
اختلال در عملکرد مغز به دلیل افزایش سطح سموم در خون یکی دیگر از علائم شایع نارسایی حاد کلیه است. این وضعیت میتواند باعث سردرگمی، خوابآلودگی شدید و حتی کاهش سطح هوشیاری شود. در موارد پیشرفتهتر، ممکن است بیمار دچار تغییرات روانی یا اختلال در تمرکز شود که نشاندهنده اورژانس پزشکی است.
علائم نارسایی مزمن کلیه (CKD)

نارسایی مزمن کلیه (Chronic Kidney Disease) یک بیماری پیشرونده است که بهتدریج عملکرد کلیهها را کاهش میدهد.
در مراحل اولیه، ممکن است این بیماری بدون علائم واضح باشد، اما با پیشرفت آن، علائم متعددی در بدن ظاهر میشوند که اغلب ناشی از تجمع مواد زائد و اختلال در تعادل مایعات و الکترولیتها هستند.
شناسایی این علائم اهمیت زیادی دارد، زیرا مدیریت زودهنگام میتواند از پیشرفت بیماری و بروز عوارض جدیتر جلوگیری کند.
علائم شایع نارسایی مزمن کلیه
1. خارش پوست
یکی از علائم شایع نارسایی مزمن کلیه، خارش مداوم و آزاردهنده پوست است. این خارش به دلیل تجمع مواد زائد مانند فسفر در خون ایجاد میشود. شدت این علامت در بیماران مبتلا به مراحل پیشرفتهتر بیماری بیشتر است و میتواند کیفیت زندگی فرد را بهطور جدی تحت تأثیر قرار دهد.
2. اسپاسم عضلانی
اختلال در تعادل الکترولیتهایی مانند کلسیم و پتاسیم در نارسایی مزمن کلیه، میتواند باعث کرامپها و اسپاسمهای عضلانی شود. این مشکل اغلب بهصورت ناگهانی رخ داده و میتواند دردناک و ناتوانکننده باشد.
3. تنگی نفس
کاهش عملکرد کلیهها ممکن است منجر به تجمع مایعات اضافی در بدن، از جمله ریهها، شود. این وضعیت که به ادم ریوی معروف است، میتواند باعث بروز تنگی نفس بهویژه هنگام انجام فعالیتهای فیزیکی یا حتی در حالت استراحت شود.
4. طعم فلزی در دهان و بوی بد نفس
تجمع سموم در خون به دلیل عملکرد ضعیف کلیهها میتواند حس چشایی فرد را تحت تأثیر قرار دهد و باعث ایجاد طعمی شبیه فلز در دهان شود. همچنین، این سموم ممکن است باعث بوی بد نفس شوند که معمولاً برای فرد و اطرافیان آزاردهنده است.
5. فشار خون بالا
نارسایی مزمن کلیه اغلب با افزایش فشار خون همراه است. کلیههای آسیبدیده نمیتوانند بهدرستی مایعات اضافی را دفع کنند، که این امر منجر به افزایش فشار در عروق خونی میشود. از طرف دیگر، فشار خون بالا خود یکی از عوامل اصلی تشدید آسیب کلیهها و پیشرفت بیماری است.
علائم نارسایی کلیه در کودکان
نارسایی کلیه در کودکان یک بیماری جدی است که میتواند رشد و تکامل آنها را بهطور قابلتوجهی تحت تأثیر قرار دهد. برخلاف بزرگسالان، علائم این بیماری در کودکان ممکن است کمتر مشخص باشند و بهصورت تغییرات ظریف در رشد، رفتار یا تواناییهای تکاملی ظاهر شوند. شناسایی و درمان زودهنگام نارسایی کلیه در کودکان میتواند نقش کلیدی در بهبود کیفیت زندگی و جلوگیری از عوارض بلندمدت داشته باشد.
علائم شایع نارسایی کلیه در کودکان
1. رشد ناکافی
کودکان مبتلا به نارسایی کلیه معمولاً با مشکلات رشد مواجه میشوند. اختلالات متابولیک و مشکلات تغذیهای مرتبط با نارسایی کلیه، مانند کمبود کالری یا پروتئین، میتوانند رشد جسمی کودک را محدود کنند. این کودکان اغلب به قد و وزن مناسب برای سن خود نمیرسند.
2. تحریکپذیری و بیقراری
تغییرات در وضعیت الکترولیتها، مانند افزایش سطح پتاسیم یا فسفر، و تجمع سموم در خون میتوانند باعث بیقراری و تحریکپذیری در کودکان شوند. این تغییرات ممکن است بر خواب، اشتها و رفتار روزمره کودک تأثیر منفی بگذارند.
3. تأخیر در تکامل مهارتهای حرکتی و زبانی
نارسایی کلیه میتواند بر تکامل سیستم عصبی کودکان اثر بگذارد و باعث تأخیر در رشد مهارتهای حرکتی (مانند نشستن یا راه رفتن) و زبانی شود. این تأخیرها ممکن است به دلیل کمبود مواد مغذی ضروری، اختلالات متابولیک یا اثرات مستقیم سموم بر مغز باشد.
تشخیص نارسایی کلیه
تشخیص نارسایی کلیه یک فرایند چند مرحله ای و پیچیده است که از روشهای مختلفی برای ارزیابی عملکرد کلیهها و تشخیص ناهنجاریها استفاده میشود.
در ادامه به روشهای مختلف تشخیص نارسایی کلیه پرداخته میشود:
بررسی تاریخچه پزشکی و معاینه فیزیکی
بررسی دقیق تازیخچه پزشکی بیمار از جمله سابقه خانوادگی , داروهای مصرفی و سایر بیماریهای مزمن مانند دیابت و فشار خون توسط پزشک میتواند برای رسیدن به تشخیص نارسایی کلیه کمک کننده باشد معاینه فیزیکی نیز شامل ارزیابی علائم بالینی مانند فشار خون بالا، تورم و نشانههای نارسایی کلیه است.
آزمایشات خون
- کراتینین سرم
کراتینین یکی از محصولات زائد و دفعی بدن است که از متابولیسم کراتین در عضلات تولید میشود و به طور معمول از طریق کلیهها دفع میگردد. افزایش سطح کراتینین در خون نشان دهنده عدم توانایی دفع کلیهها وکاهش عملکرد آنها است.
- میزان فیلتراسیون گلومرولی (GFR)
GFR معیاری جهت سنجش میزان تصفیه خون توسط کلیهها است. کاهش GFR نشان دهنده کاهش عملکرد کلیهها است. به طور معمول این شاخص بر اساس سطح کراتینین سرم، سن، جنسیت و نژاد بیمار از طریق فرمولهایی محاسبه میشود.
- نیتروژن اوره خون (BUN)
سطح نیتروژن اوره خون نیز یکی دیگر از شاخصهای عملکرد کلیه است. افزایش BUN میتواند نشانه نارسایی کلیه یا دیگر شرایطی باشد که باعث کاهش جریان خون به کلیهها میشوند.
آزمایشات ادرار
- آنالیز ادرار
این آزمایش جهت بررسی محتوای ادرار از جمله پروتئین، گلبولهای سفید و قرمز، گلوکز و مواد زائد دیگر انجام میشود. وجود پروتئین یا خون در ادرار میتواند نشانه آسیب کلیوی باشد.
- نسبت آلبومین به کراتینین در ادرار (UACR)
این آزمایش میزان آلبومین (یک نوع پروتئین) را در مقایسه با کراتینین در ادرار اندازه گیری میکند. افزایش این نسبت میتواند نشان دهنده آسیب کلیوی باشد.
- تست کلیرانس کراتینین
این تست میزان کراتینین دفع شده در ادرار را در یک دوره 24 ساعته اندازه گیری میکند و به تعیین میزان تصفیه کراتینین توسط کلیهها کمک میکند.
تصویربرداری
- سونوگرافی
سونوگرافی از امواج صوتی برای ایجاد تصاویر از کلیهها و ارزیابی اندازه، شکل و ساختار آنها استفاده میکند. این روش میتواند به شناسایی انسدادها، کیستها، تومورها و تغییرات دیگر در کلیهها کمک کند.
- سی تی اسکن (CT Scan)
این روش با کنار هم قرار دادن چندین تصویر اشعه ایکس میتواند تصاویر مقطعی دقیقی از کلیه ایجاد کند.
سی تی اسکن میتواند به شناسایی سنگهای کلیه، تومورها و دیگر ناهنجاریهای ساختاری کمک کند.
- ام آر آی (MRI)
ام آر آی از میدانهای مغناطیسی و امواج رادیویی برای ایجاد تصاویر دقیق از کلیهها و بافتهای اطراف استفاده میکند. این روش برای ارزیابی تومورها و دیگر ناهنجاریهای پیچیده مفید است.
بیوپسی کلیه
در برخی موارد، برای تشخیص دقیقتر و ارزیابی میزان آسیب کلیوی، بیوپسی کلیه انجام میشود. این روش شامل برداشت نمونه کوچکی از بافت کلیه با استفاده از یک سوزن باریک است که تحت میکروسکوپ مورد بررسی قرار میگیرد.
آزمایشات تخصصی
- تستهای ژنتیکی
در مواردی که نارسایی کلیه ناشی از بیماریهای ارثی مانند بیماری کلیه پلی کیستیک مشکوک باشد، آزمایشات ژنتیکی میتواند به تشخیص کمک کند.
- تستهای ایمنی شناسی
این تستها برای بررسی وجود آنتی بادیها یا دیگر نشانههای بیماریهای خودایمنی که میتوانند باعث نارسایی کلیه شوند، انجام میشوند.
عوامل خطر ابتلا به نارسایی کلیه
نارسایی کلیوی یا بیماری مزمن کلیه (CKD) به تدریج عملکرد کلیهها را کاهش میدهد و میتواند منجر به نارسایی کامل کلیهها شود. در این حالت، کلیهها قادر به تصفیه مواد زائد و مایعات اضافی از خون نیستند که در نهایت مشکلات جدی را برای بیمار به همراه خواهد داشت. درک عوامل خطر این بیماری میتواند به پیشگیری و درمان مؤثرتر آن کمک کند.
دیابت
دیابت نوع 1 و نوع 2 از مهمترین عوامل خطر نارسایی کلیوی هستند. افزایش مزمن سطح قند خون میتواند به عروق خونی کوچک در کلیهها آسیب برساند، فرآیندی که به آن “نفروپاتی دیابتی” گفته میشود.
این آسیب به تدریج باعث کاهش عملکرد کلیهها میشود.
فشار خون بالا
فشار خون بالا یا هیپرتانسیون به عروق خونی کوچک کلیهها آسیب میرساند و باعث کاهش عملکرد عروق در تصفیه خون خواهد شد از این جهت کنترل فشار خون برای جلوگیری از نارسایی کلیوی بسیار حیاتی است.
بیماریهای قلبی و عروقی
بیماریهای قلبی و عروقی مانند نارسایی قلبی و بیماری عروق کرونر میتوانند خطر نارسایی کلیوی را افزایش دهند. مشکلات قلبی میتوانند جریان خون به کلیهها را کاهش داده و عملکرد آنها را مختل کنند.
چاقی و سبک زندگی بیتحرک
چاقی و بیتحرکی با ایجاد زمینه ابتلا به بیماریهای مزمنی مانند دیابت و فشار خون میتواند خطر مهمی در ابتلا به نارسایی کلیه باشد از این رو کاهش وزن و فعالیت بدنی منظم میتواند به کاهش خطر این بیماری کمک کند.
مصرف طولانی مدت داروهای خاص
استفاده مکرر و طولانی مدت از داروهای ضد التهاب غیر استروئیدی (NSAIDs) مانند ایبوپروفن و ناپروکسن میتوانند با مکانیسم آسیب مستقیم به بافت کلیه و یا کاهش جریان خون به کلیهها , عملکرد کلیه را کاهش داده و منجر به نارسایی کلیه شوند
سن و عوامل دموگرافیک
سن بالا نیز یکی از عوامل خطر نارسایی کلیوی است. با افزایش سن، عملکرد کلیهها به طور طبیعی کاهش مییابد. به همین دلیل نارسایی کلیه در سالمندان شیوع بیشتری نسبت به جوانان دارد. همچنین، برخی گروههای قومی و نژادی مانند آفریقایی-آمریکاییها و اسپانیایی تبارها بیشتر در معرض خطر این بیماری هستند.
عوامل ژنتیکی
عوامل ژنتیکی نقش مهمی در نارسایی کلیوی دارند. وجود سابقه خانوادگی نارسایی کلیوی یا بیماریهای مرتبط میتواند خطر ابتلا به این بیماری را افزایش دهد, وجود برخی از ژنها فرد را بیشتر برای ابتلا به نارسایی کلیه مستعد میسازند برای مثال، بیماری کلیه پلی کیستیک (PKD) یک بیماری ارثی است که با ایجاد کیستهای متعدد در کلیهها همراه است و میتواند منجر به نارسایی کلیوی شود.
در این بیماری، ژنهای معیوب به طور مستقیم عملکرد کلیهها را تحت تأثیر قرار میدهند.
مراحل نارسایی کلیوی
نارسایی کلیوی یا بیماری مزمن کلیه (CKD) به کاهش تدریجی و پیش رونده عملکرد کلیهها گفته میشود. این بیماری به پنج مرحله تقسیم میشود که هر مرحله بر اساس میزان فیلتراسیون گلومرولی (GFR) طبقه بندی میشود.
GFR میزان تصفیه خون توسط کلیهها را اندازه گیری میکند و کاهش آن نشان دهنده کاهش عملکرد کلیهها است. در اینجا به بررسی جامع و علمی مراحل نارسایی کلیوی میپردازیم.

مرحله 1: آسیب کلیوی با GFR طبیعی یا افزایش یافته
- GFR ≥ 90 ml/min/1.73 m²
- در این مرحله، علی رغم آسیب به کلیهها,همچنان عملکرد کلیهها هنوز نرمال یا افزایش یافته است. بیماران ممکن است هیچ علامتی نداشته باشند و آسیب ممکن است تنها از طریق تستهای خونی یا تصویربرداری تشخیص داده شود.
- در این مرحله از نارسایی کلیه کنترل دقیق دیابت و فشار خون، اجتناب از مصرف داروهای مضر برای کلیهها و تغییرات در سبک زندگی مانند تغذیه سالم و ورزش منظم میتواند بسیار کمک کننده باشد
مرحله 2: آسیب کلیوی با کاهش خفیف GFR
- GFR 60-89 ml/min/1.73 m²
- در این مرحله، کاهش خفیفی در GFR وجود دارد و آسیب کلیوی ممکن است از طریق آزمایش خون، ادرار یا تصویربرداری تشخیص داده شود.
- علاوه بر اقدامات مرحله 1، ممکن است به مشاوره تغذیه ای و پیگیری منظم پزشکی نیاز باشد.
مرحله 3: کاهش متوسط GFR
- GFR 30-59 ml/min/1.73 m²
- در این مرحله، کاهش متوسطی در GFR مشاهده میشود و ممکن است بیماران علائم خفیف تا متوسطی مانند خستگی، ورم، و تغییرات در ادرار را تجربه کنند.
- جهت مدیریت این مرحله نیاز است فشار خون و دیابت با دقت بیشتری کنترل شود استفاده از داروهای محافظت کننده از کلیه مانند ACE و ARB میتواند کمک کننده باشد برای مدیریت کم خونی و مشکلات الکترولیتی ایجاد شده شده در این مرحله میتوان از مکملهای غذایی کمک گرفت.
مرحله 4: کاهش شدید GFR
- GFR 15-29 ml/min/1.73 m²
- در این مرحله، کاهش شدیدی در GFR وجود دارد. بیمار علائم نارسایی کلیوی را بیشتر و شدیدتر تجربه خواهد کرد از جمله این علائم میتوان به احساس خستگی شدید ,ورم, کاهش اشتها و اختلال در تمرکز اشاره کرد
- جهت مدیریت این مرحله بیمار باید برای درمانهای جایگزین کلیه مانند دیالیز یا پیوند کلیه آماده شود. همچنین نیاز است مراقبتهای تخصصی و مشاوره با تیم چند تخصصی پزشکی برای مدیریت جامع بیمار صورت گیرد
مرحله 5: نارسایی کلیوی نهایی
- GFR < 15 ml/min/1.73 m²
- زمانیکه GFR بیمار به کمتر از 15 میرسد کلیهها به طور کامل عملکرد خود را از دست داده اند و توانایی تصفیه مواد زائد و مایعات اضافی را ندارند در این مرحله بیمار به درمانهای جایگزین کلیه مانند دیالیز یا پیوند کلیه نیاز دارد. از جمله علائمی که بیمار در این مرحله تجربه میکند میتوان به خستگی شدید، احتباس مایعات، کم خونی شدید، مشکلات قلبی و تنفسی و تغییرات شدید در ادرار اشاره کرد
- برای مدیریت این مرحله انجام دیالیز منظم (همودیالیز یا دیالیز صفاقی) یا پیوند کلیه ضرورت دارد. در عین حال مراقبتهای حمایتی و مدیریت علائم نیز از اهمیت بالایی برخوردار است.
روشهای درمان هر مرحله از نارسایی مزمن کلیوی
نارسایی کلیوی (بیماری مزمن کلیه یا CKD) به پنج مرحله تقسیم میشود که هر مرحله نیاز به روشهای درمان و مدیریت خاص خود دارد. درمان مناسب در هر مرحله میتواند به کاهش پیشرفت بیماری و بهبود کیفیت زندگی بیماران کمک کند. در اینجا به بررسی جامع و علمی روشهای درمان هر مرحله از نارسایی کلیوی میپردازیم.
درمان مرحله 1 آسیب کلیوی با GFR طبیعی یا افزایش یافته
- تشخیص و ارزیابی
در این مرحله، کلیهها هنوز عملکرد طبیعی دارند، اما آسیب به آنها وجود دارد که میتواند از طریق آزمایشهای خون، ادرار یا تصویربرداری تشخیص داده شود.
- تغییرات در سبک زندگی
توصیه به تغذیه سالم، کاهش مصرف نمک، کنترل وزن و فعالیت بدنی منظم.
- کنترل بیماریهای مزمن
مدیریت دقیق دیابت و فشار خون با داروهای مناسب و پیگیری منظم پزشکی.
- پیشگیری از آسیبهای بیشتر
اجتناب از مصرف داروهای مضر برای کلیهها مانند برخی داروهای ضد التهاب غیر استروئیدی (NSAIDs).
درمان مرحله 2 آسیب کلیوی با کاهش خفیف GFR
- ارزیابی و پیگیری
پیگیری منظم وضعیت کلیهها از طریق آزمایشهای دوره ای.
- مشاوره تغذیه ای
رژیم غذایی کم پروتئین و کم فسفر برای کاهش بار روی کلیهها.
- دارو درمانی
- استفاده از مهارکنندههای ACE یا ARB برای کنترل فشار خون و کاهش پروتئینوری (دفع پروتئین در ادرار).
درمان مرحله 3 آسیب کلیوی کاهش متوسط GFR
- مدیریت بیماریهای مزمن
کنترل دقیقتر دیابت و فشار خون و استفاده از داروهای بیشتر و قویتر برای کنترل هر چه بهتر بیماری.
- داروهای محافظ کلیه
مصرف داروهایی مانند مهارکنندههای ACE و ARB برای کاهش پروتئینوری و حفاظت از کلیهها.
- مکملهای غذایی
استفاده از مکملهای آهن و ویتامین D برای مدیریت کم خونی و مشکلات استخوانی.
- کنترل مایعات و الکترولیتها
محدودیت مصرف نمک و مایعات برای جلوگیری از احتباس مایعات و مدیریت سطح پتاسیم و فسفر در خون.
درمان مرحله 4 آسیب کلیوی با کاهش شدید GFR
- آماده سازی برای درمانهای جایگزین
آموزش بیمار و آماده سازی برای دیالیز یا پیوند کلیه.
- مراقبتهای تخصصی
مشاوره با تیم چندتخصصی شامل نفرولوژیست، مشاور تغذیه و مشاور روانشناسی.
- مدیریت علائم و عوارض
درمان کم خونی با اریتروپویتین، مدیریت اسیدوز متابولیک با بیکربنات و کنترل دقیقتر سطح الکترولیتها.
- پایش منظم
پیگیری منظم آزمایشهای خونی و ادراری برای ارزیابی پیشرفت بیماری و تنظیم درمانها.
درمان مرحله 5 آسیب کلیوی و نارسایی کلیوی نهایی
- درمان جایگزین کلیه
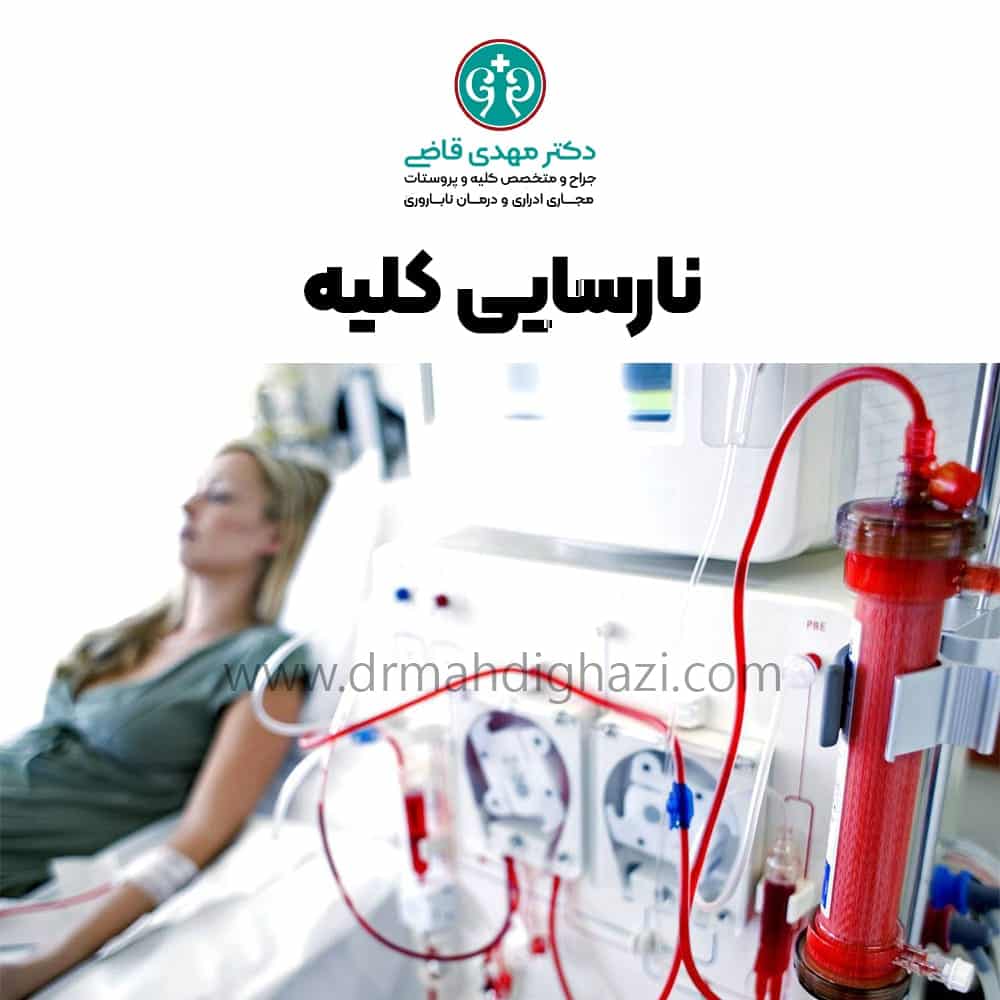
انجام دیالیز (همودیالیز یا دیالیز صفاقی) برای تصفیه خون به جای کلیههای ناکارآمد.
- همودیالیز
فرآیندی که در آن خون از طریق یک فیلتر خارجی تصفیه میشود. این روش معمولاً سه بار در هفته در مراکز دیالیز انجام میشود.
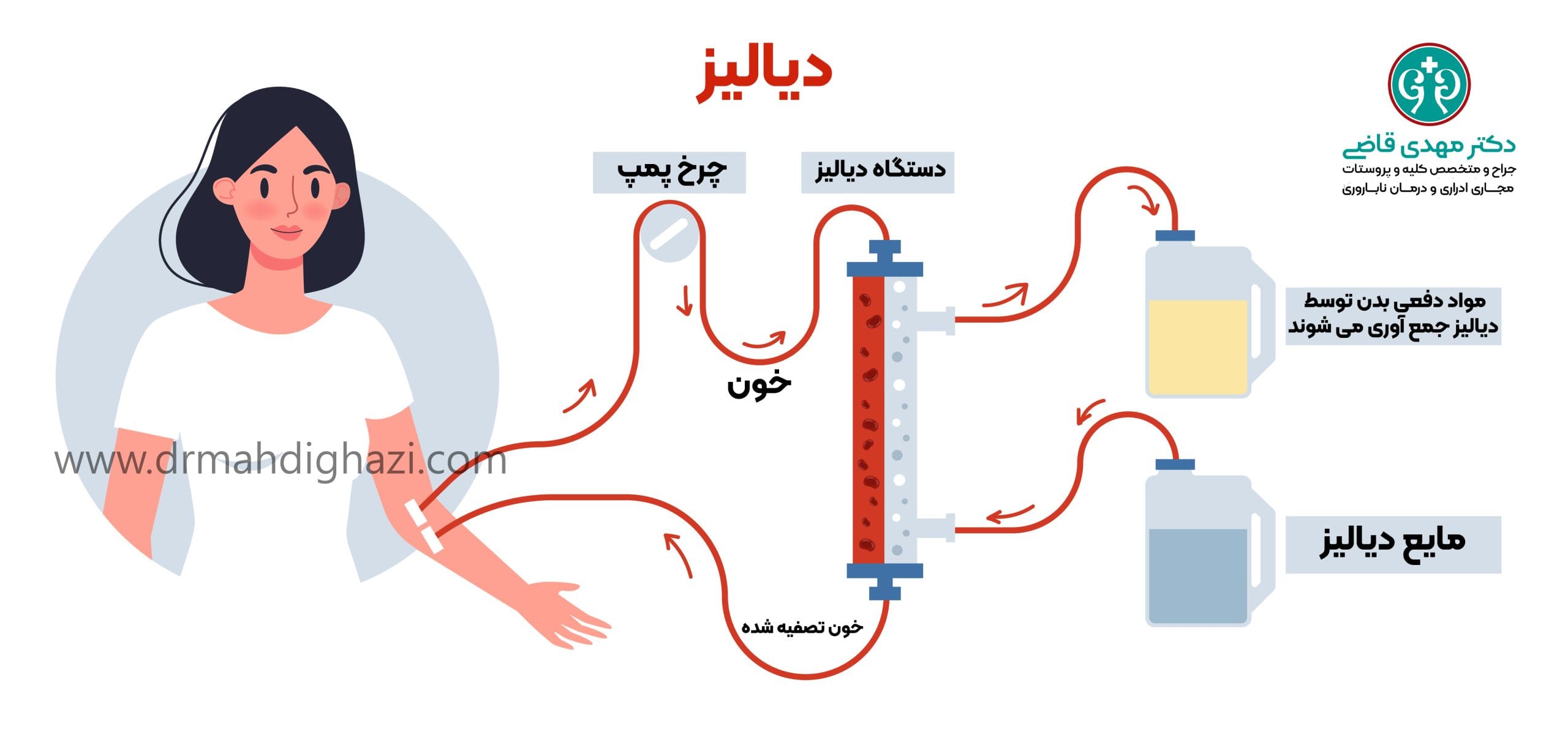
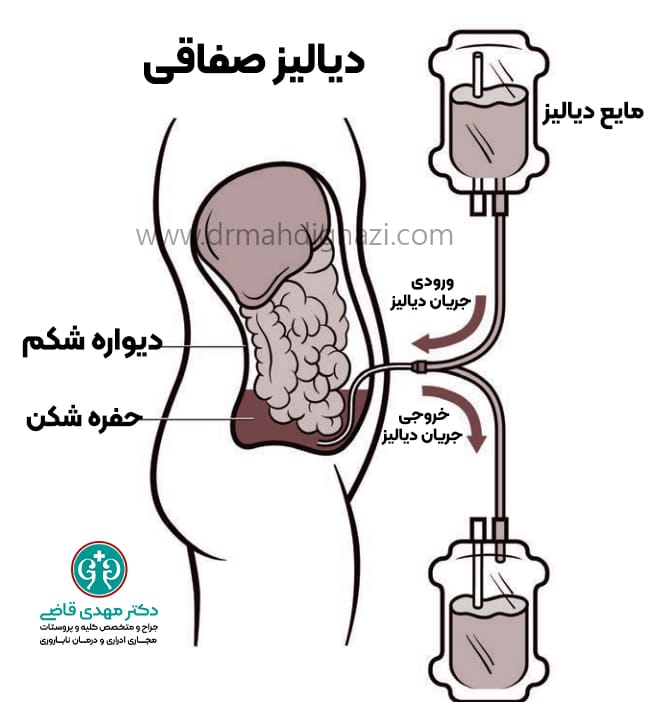
- دیالیز صفاقی
استفاده از غشاء صفاقی در شکم به عنوان فیلتر برای تصفیه خون. این روش معمولاً در خانه انجام میشود و بیمار میتواند آن را چندین بار در روز یا در طول شب انجام دهد.
- پیوند کلیه
اگر بیمار واجد شرایط باشد، پیوند کلیه میتواند کیفیت زندگی را بهبود بخشد و نیاز به دیالیز را از بین ببرد. پیوند کلیه نیاز به مصرف مادام العمر داروهای سرکوب کننده سیستم ایمنی دارد.
- مدیریت علائم و عوارض
مراقبتهای حمایتی برای مدیریت علائم نارسایی کلیوی مانند خستگی، کم خونی، احتباس مایعات و مشکلات قلبی.
- حمایت روانی و اجتماعی
ارائه حمایت روانی و اجتماعی به بیماران و خانوادههای آنها برای مقابله با چالشهای ناشی از مرحله انتهایی نارسایی کلیه و درمانهای جایگزین.
پیشگیری و عدم عود نارسایی کلیوی
پیشگیری و کنترل عدم عود نارسایی کلیوی نیازمند رویکردی چندجانبه است که شامل تغییرات در سبک زندگی، کنترل بیماریهای مزمن، دارودرمانی، پیگیری منظم پزشکی و اجتناب از عوامل آسیب رسان به کلیهها میشود.
با پیروی از این روشها و تحت نظر داشتن وضعیت سلامت کلیهها، میتوان به بهبود کیفیت زندگی بیماران و کاهش خطر عود نارسایی کلیوی کمک کرد. بیماران باید به طور منظم با پزشک خود در ارتباط باشند و برنامه درمانی مناسبی را دنبال کنند.
تغییرات در سبک زندگی
- تغذیه سالم
مصرف یک رژیم غذایی متعادل که شامل مقدار مناسبی از پروتئین، کم نمک، کم چربی و کم فسفر باشد. افزایش مصرف میوهها، سبزیجات و غلات کامل نیز توصیه میشود.
- کنترل وزن
حفظ وزن مناسب از طریق رژیم غذایی سالم و فعالیت بدنی منظم. چاقی با افزودن فشار اضافی بر کلیهها و افزایش احتمال ابتلا به بیماریهایی مانند دیابت و فشار خون خطر نارسایی کلیه را افزایش میدهد.
- فعالیت بدنی
انجام فعالیت بدنی منظم، حداقل 30 دقیقه در روز، پنج روز در هفته، میتواند به بهبود سلامت قلب و کاهش فشار خون کمک کند.
کنترل بیماریهای مزمن
- دیابت
مدیریت دقیق دیابت و کنترل سطح قند خون از طریق رژیم غذایی، فعالیت بدنی و دارودرمانی باید به صورت دقیق پیگیری شود. استفاده از انسولین یا داروهای خوراکی ضد دیابت باید تحت نظر پزشک انجام شود.
- فشار خون بالا
فشار خون را میتوان با استفاده از داروهای تجویز شده مانند مهارکنندههای ACE، بلوک کنندههای گیرنده آنژیوتانسین II (ARBs) و دیورتیکها کنترل کرد. نظارت منظم بر فشار خون و پیروی از رژیم غذایی کم نمک اهمیت دارد.
- بیماریهای قلبی و عروقی
پیشگیری و مدیریت بیماریهای قلبی و عروقی از طریق مصرف داروهای مناسب، تغذیه سالم و فعالیت بدنی منظم امکان پذیر است.
درمان دارویی
- مهارکنندههای ACE و ARB
این داروها میتوانند به کاهش پروتئینوری (دفع پروتئین در ادرار) و حفاظت از کلیهها کمک کنند.
- کنترل سطح چربی خون
استفاده از استاتینها برای کنترل سطح کلسترول و جلوگیری از بیماریهای قلبی و عروقی که میتوانند بر سلامت کلیهها تأثیر بگذارند بسیار کمک کننده است.
- داروهای کاهنده فسفر و مکملهای کلسیم بیماران نارسایی کلیه به علت عدم کارکرد درست کلیهها با عدم تعادل الکترولیتها از جمله کلسیم و فسفر رو به رو هستند از این رو مدیریت سطح فسفر و کلسیم جهت جلوگیری از مشکلات استخوانی و سایر عوارض مرتبط با ختلالات الکترولیتی حائز اهمییت است.
واکسیناسیون
- واکسیناسیون علیه آنفلوآنزا
تزریق سالانه واکسن آنفلوآنزا برای بیماران مبتلا به نارسایی کلیوی یا در معرض خطر آن بسیار مهم است، زیرا آنها در معرض خطر بالای عفونتهای تنفسی هستند.
- واکسیناسیون علیه پنوموکوک
واکسن پنوموکوک (PPSV23) برای افراد مبتلا به نارسایی کلیوی توصیه میشود تا از عفونتهای جدی مانند ذات الریه و مننژیت جلوگیری شود.
- واکسیناسیون علیه هپاتیت B
بیماران مبتلا به نارسایی کلیوی، به ویژه کسانی که دیالیز میشوند، در معرض خطر بالای عفونت با ویروس هپاتیت B قرار دارند. واکسیناسیون علیه هپاتیت B در این بیماران بسیار ضروری است.
- واکسیناسیون علیه کووید-19
واکسنهای کووید-19 برای بیماران کلیوی توصیه میشود تا خطر عفونت و عوارض شدید ناشی از بیماری کاهش یابد.
پیگیری منظم پزشکی
- آزمایشهای دوره ای
انجام آزمایشهای منظم خون و ادرار برای ارزیابی عملکرد کلیهها، سطح الکترولیتها، قند خون و فشار خون. این آزمایشها به شناسایی زودهنگام مشکلات و تنظیم برنامه درمانی کمک میکنند.
- معاینات پزشکی منظم
ملاقات منظم با نفرولوژیست (پزشک متخصص کلیه) برای ارزیابی وضعیت کلیهها و به روزرسانی برنامه درمانی.
- کنترل علائم و عوارض
نظارت بر علائم بیماری و مدیریت عوارضی مانند کم خونی، مشکلات استخوانی و اختلالات الکترولیتی.
اجتناب از عوامل آسیب رسان به کلیهها
- مصرف داروهای مضر برای کلیهها
اجتناب از مصرف طولانی مدت داروهای ضد التهاب غیر استروئیدی (NSAIDs) مانند ایبوپروفن و ناپروکسن، مگر اینکه تحت نظر پزشک باشد.
- مصرف الکل و دخانیات
کاهش یا قطع مصرف الکل و دخانیات که میتوانند به عروق خونی آسیب برسانند و سلامت کلیهها را تحت تأثیر قرار دهند.
حمایت روانی و اجتماعی
- حمایت روانی
دریافت حمایت روانی از خانواده، دوستان و مشاوران برای مدیریت استرس و نگرانیهای مرتبط با بیماری.
- آموزش و آگاهی
افزایش آگاهی بیماران درباره بیماری نارسایی کلیوی، روشهای پیشگیری و مدیریت آن از طریق آموزشهای مداوم و مشارکت در گروههای حمایتی
چشم انداز و پروگنوز
پروگنوز بیماری نارسایی کلیوی، چه حاد و چه مزمن، به شدت به مرحله بیماری و مدیریت عوامل مؤثر بر آن وابسته است. تشخیص زودهنگام، مراقبتهای پزشکی مناسب و تغییرات در سبک زندگی میتواند به طور قابل توجهی کیفیت زندگی بیماران را بهبود بخشیده و طول عمر آنها را افزایش دهد. همکاری بین بیمار، خانواده و تیم پزشکی برای مدیریت موفق این بیماری بسیار حیاتی است.
چشم انداز (پروگنوز) نارسایی کلیوی حاد (AKI)
- علل و سرعت پیشرفت:
- نارسایی کلیوی حاد به سرعت و معمولاً در پاسخ به یک عامل تحریک کننده مانند عفونت شدید، کاهش حجم خون، مصرف داروهای سمی برای کلیهها یا انسداد مجاری ادراری رخ میدهد. پیش آگهی پروگنوز AKI به علت زمینه ای و شدت آسیب بستگی دارد. اگر عامل تحریک کننده به موقع شناسایی و درمان شود، بسیاری از بیماران به طور کامل بهبود مییابند.
- درمان و مدیریت:
- با درمان سریع و مناسب، از جمله اصلاح وضعیت مایعات، استفاده از داروهای مناسب و در صورت لزوم دیالیز موقت، عملکرد کلیهها میتواند به حالت طبیعی بازگردد. در موارد شدیدتر، خطر تبدیل به نارسایی کلیوی مزمن وجود دارد که پروگنوز آن به مدیریت طولانی مدت بستگی دارد.
چشم انداز (پروگنوز) نارسایی کلیوی مزمن (CKD)
- مرحله 1 و 2: بیماری خفیف تا متوسط
- در این مراحل، عملکرد کلیهها تقریباً طبیعی است. با مدیریت مناسب عوامل خطر مانند دیابت و فشار خون بالا، میتوان از پیشرفت بیماری جلوگیری کرد. پروگنوز در این مراحل معمولاً خوب است و بسیاری از بیماران میتوانند زندگی نرمالی داشته باشند.
- مرحله 3: بیماری متوسط
- در این مرحله، کاهش بیشتری در عملکرد کلیهها مشاهده میشود و بیماران ممکن است علائمی مانند خستگی و ادم را تجربه کنند. با مدیریت دقیق، بسیاری از بیماران میتوانند بدون نیاز به دیالیز یا پیوند کلیه زندگی کنند، هرچند خطر پیشرفت به مراحل بالاتر وجود دارد.
- مرحله 4: بیماری شدید
- کاهش شدیدتری در عملکرد کلیهها دیده میشود و بیمار نیاز به آمادگی برای درمانهای پیشرفتهتری مانند دیالیز یا پیوند کلیه دارد. پروگنوز به شدت به پاسخ بیمار به درمانها بستگی دارد. مدیریت صحیح میتواند کیفیت زندگی را بهبود بخشد و طول عمر بیمار را افزایش دهد.
- مرحله 5: نارسایی کلیوی نهایی
- این مرحله به عنوان نارسایی کلیوی نهایی شناخته میشود و بیمار نیاز مبرم به دیالیز یا پیوند کلیه دارد. بدون این درمانها، بقا به طور قابل توجهی کاهش مییابد. پروگنوز در این مرحله به عوامل متعددی از جمله سن بیمار، وضعیت کلی سلامت، و دسترسی به درمانهای پیشرفته بستگی دارد. پیوند کلیه در صورت موفقیت میتواند چشم انداز بسیار بهتری برای بیمار فراهم کند.
عوامل مؤثر بر چشم انداز (پروگنوز) کلی نارسایی کلیوی
- کنترل عوامل خطر
کنترل دیابت، فشار خون بالا و سایر شرایط زمینه ای میتواند به طور قابل توجهی پیشرفت بیماری را کند کرده و پروگنوز را بهبود بخشد.
- مراقبتهای پزشکی منظم
نظارت مداوم بر عملکرد کلیهها و تنظیم درمانها بر اساس تغییرات در وضعیت بیمار بسیار حیاتی است.
- سبک زندگی
تغییرات در رژیم غذایی، ورزش منظم وترک سیگار میتواند به بهبود وضعیت کلی بیمار و کاهش سرعت پیشرفت بیماری کمک کند.
- درمانهای جدید
تحقیقات در زمینه درمانهای جدید و نوآورانه میتواند در آینده پروگنوز بیماران مبتلا به نارسایی کلیوی را بهبود بخشد.
جمع بندی
نارسایی کلیه یک بیماری جدی است که میتواند به علل مختلفی مانند دیابت، فشار خون بالا، گلومرولونفریت، و مصرف طولانی مدت برخی داروها رخ دهد. این بیماری به دو صورت حاد و مزمن بروز میکند که هر کدام علائم و روشهای درمانی خاص خود را دارند. نارسایی کلیه به چهار مرحله تقسیم میشود که در مرحله اول کاهش اندک عملکرد کلیه بدون علائم مشخص وجود دارد، در مرحله دوم کاهش متوسط عملکرد کلیه با علائم خفیف همراه است، مرحله سوم کاهش شدید عملکرد کلیه با علائم جدی مانند خستگی، تورم و تغییرات در ادرار مشخص میشود و در مرحله چهارم از کار افتادن کامل کلیهها که نیاز به دیالیز یا پیوند کلیه دارد.
علائم نارسایی کلیه شامل خستگی، تهوع، کاهش اشتها، تورم اندامها، تغییرات در ادرار و درد پهلو است.
برای تشخیص دقیق، آزمایشهای خون و ادرار، سونوگرافی، سی تی اسکن و ام آر آی انجام میشود.
درمان نارسایی کلیه بستگی به مرحله بیماری دارد و ممکن است شامل تغییرات در رژیم غذایی، مصرف دارو، دیالیز و در موارد پیشرفته پیوند کلیه باشد.
پیشگیری از نارسایی کلیه شامل کنترل دیابت و فشار خون، داشتن سبک زندگی سالم، اجتناب از مصرف داروهای مضر و نوشیدن آب کافی است.
علاوه بر درمانهای پزشکی، برخی تغییرات در سبک زندگی و استفاده از داروها با مشورت پزشک میتواند به بهبود عملکرد کلیهها کمک کند.
شناخت علائم، مراحل و روشهای درمان نارسایی کلیه اهمیت زیادی در مدیریت و پیشگیری از این بیماری دارد.
با انجام آزمایشهای منظم، تغییرات در سبک زندگی و مشاوره با پزشک، میتوان کیفیت زندگی بیماران مبتلا به نارسایی کلیه را بهبود بخشید و از پیشرفت بیماری جلوگیری کرد.
آگاهی از روشهای درمانی مناسب و مدیریت عوامل خطر میتواند به کاهش بار بیماری و افزایش سلامت کلی جامعه کمک کند.